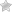Содержание
Тяжелые заболевания периферических артерий, такие как диабетическая ангиопатия, атеросклероз или эндартериит, могут привести к постоянным болям в состоянии покоя, атрофии тканей или к гнойному воспалению – гангрене. Такая степень тяжести болезни называется критической ишемией конечностей. Неконтролируемая медикаментозно ишемия приводит к необходимости хирургического лечения.
Определение понятия «ампутация», ее уровни

Ампутация – полная потеря любой части конечности по любой причине. Большинство таких операций сейчас выполняются при критической ишемии. Перед таким вмешательством пациент должен быть обязательно осмотрен сосудистым хирургом, чтобы врач оценил необходимость и перспективы внутрисосудистой операции и сохранения конечности.
Выбор метода лечения и уровня усечения во многом субъективен. Он основан на жалобах пациента, данных осмотра, а также на результатах ангиографии или допплерографии сосудов, чрескожном измерении количества кислорода в крови и тканях. Однако все эти методы не дают 100% информации о состоянии тканей. Поэтому нередки случаи, когда хирурги, стремясь сохранить опороспособность конечности, проводят ампутацию ниже колена. Однако иногда этого оказывается недостаточно, и возникает потребность в повторной операции.
Различают первичные, вторичные и реампутации:
- первичная выполняется без попыток сохранить стопу и другие отделы, например, при тяжелой гангрене;
- вторичная производится после неэффективности медикаментозного и хирургического лечения (шунтирования сосудов и т. д.);
- реампутация – повторное вмешательство, при котором конечность отсекают на более высоком уровне.
Основные виды ампутаций – большая и малая. Под большой понимают отделение части конечности проксимальнее (ближе к основанию) предплюсне-плюсневого или запястно-пястного суставов (середина стопы или запястья). На практике основной анатомический ориентир – пятка. Малая ампутация (дистальнее пятки) незначительно ограничивает функцию стопы и подвижность пациента. Большая операция всегда инвалидизирует больного.
Ампутации различают также по уровню – выше или ниже коленного сустава. От этого зависят возможности реабилитации.
Уровни усечения нижних конечностей:
- Трансфеморальная
Выполняется на уровне 12 см и выше над коленным суставом. Впоследствии возможно протезирование колена и удаленной части ноги.
- Экзартикуляция в коленном суставе
Отсекается голень и соответствующая суставная поверхность колена, а вся бедренная кость остается нетронутой. Операция показана тем больным, которые не смогут ходить. Более длинная культя лучше помогает сохранять равновесие в положении сидя, но практически не дает возможностей для установки протеза коленного сустава.
- Транстибиальная
Длина культи голени составляет около 15 см. Это необходимо для последующей установки протеза. При этом варианте очень важно выполнить его технически правильно и избежать луковицеобразной деформации культи. Этот вариант операции – самый частый.
- Ампутация пальцев или резекция стопы
Чаще всего показана при гангрене пальцев у лиц с диабетом, если пульсация на тыле стопы сохранена. Палец удаляют на уровне соединения фаланги с плюсной. Если же инфекция проникла дальше, то удаляется и часть плюсневой кости.
Причины ампутации конечности при ишемии

Основная причина, составляющая 70-90%, по которой выполняется ампутация конечности – ее ишемия, то есть недостаточное кровоснабжение тканей. Такая операция при опухолях или травмах выполняется реже. Необходимость в таком хирургическом вмешательстве также возникает при тяжелых осложнениях сахарного диабета, например, гангрене стопы.
Главные причины вмешательства:
- Атеросклероз периферических артерий
Атеросклероз – системное заболевание, поражающее все артерии организма, с преобладанием среди них сонных, коронарных (сердечных) сосудов и артерий нижних конечностей. При последнем варианте заболевания вследствие недостаточного поступления крови по суженным артериям развивается хроническая ишемия. Вначале болезнь протекает бессимптомно, затем у больного возникает так называемая перемежающаяся хромота. Это боль в ногах, преимущественно в икроножных мышцах, появляющаяся при ходьбе и вынуждающая больного останавливаться. После отдыха боли исчезают, и человек может на некоторое время продолжить движение, после чего вновь развивается болевой синдром. Однако у трети пациентов с критической ишемией этот признак заболевания не развивается.
Большая ампутация конечности при атеросклерозе периферических артерий требуется у 1-3% больных.
- Критическая ишемия при атеросклерозе крупных артериальных стволов
Резко выраженную ишемию конечности, приводящую к ее усечению на уровне бедра, вызывает атеросклероз подвздошных или бедренных артерий. Боль и инфекционное воспаление, на фоне сахарного диабета или без него, служат причиной 70% ампутаций. Количество таких операций увеличивается, так как растет средний возраст населения. Однако они выполняются только в том случае, если нет возможности спасти ногу путем эндоваскулярного вмешательства, шунтирования или протезирования сосудов. Одно из основных показаний к операции – трофические язвы или гангрена. У таких пациентов даже в передовых европейских клиниках частота выполнения такого вмешательства достигает 20%.
Соотношение ампутаций выше и ниже колена при этом виде патологии составляет 1:1.
- Острая ишемия
Эта патология требует такого вмешательства в 9-40% случаев. Обычно она вызвана артериальным или венозным тромбозом, то есть внезапной закупоркой сосуда. Риск заболевания увеличивается при фибрилляции предсердий, варикозной болезни, тромбофлебите. Редкими причинами острой ишемии являются аномалии развития сосудов, васкулиты, побочное действие лекарств, травмы. При этом заболевании врачи стараются использовать органосохраняющие вмешательства – катетерную тромбэктомию, артериальное шунтирование, тромболитические препараты.
При этой патологии ампутации ниже колена выполняются в 4 раза чаще, чем более высокие.
- Другие сосудистые заболевания
Облитерирующий тромбангиит (болезнь Бюргера) – редкое заболевание, встречающееся у молодых мужчин-курильщиков. При этом возникает ишемия дистальных отделов конечностей (пальцы, стопа). Заболевание осложняется сильной болью и разрушением тканей, оно требует ампутации в 12-30% случаев. Причиной вмешательства хирурга в редких случаях может стать васкулит при болезни Такаясу или гигантоклеточном артериите.
- Тромбоз шунта
Примерно в половине случаев после выполнения органосохраняющей операции на сосудах у больного развивается тромбоз шунта, по которому осуществлялось кровоснабжение. В ряде случаев это служит показанием для вторичной ампутации.
Показания к операции
Ампутация выполняется только после того, как группа сосудистых хирургов исключит все возможности реваскуляризации, то есть восстановления кровоснабжения. Преимущество отдают операциям с сохранением коленного сустава. Однако при самой тяжелой степени ишемии (IV) этот уровень усечения конечности ассоциирован с высокой частотой вторичных вмешательств. То есть при крайне тяжелой форме заболевания рациональнее сделать ампутацию сразу выше колена, что даст возможность в 90% случаев избежать повторной операции.
Показания к ампутации при ишемии нижних конечностей:
- невозможность реваскуляризации из-за тяжелого поражения артерий;
- обширный некроз тканей в области стопы, не позволяющий сформировать опороспособную культю;
- сгибательная контрактура (неподвижность) или паралич ноги;
- крайне низкая ожидаемая продолжительность жизни в связи с тяжелыми сопутствующими заболеваниями.
Болевой синдром не является показанием для операции, однако именно он часто заставляет больного дать на нее согласие. Иногда пациенты настаивают на ампутации, когда боли становятся постоянными и очень интенсивными. В этом случае рассматриваются все возможности эндоваскулярных или открытых операций. Лишь при их невозможности или заведомой неэффективности конечность ампутируют. При этом придерживаются правила всегда выполнять усечение на уровне голени, и лишь при невозможности этого – на уровне бедра.
Противопоказания
Все противопоказания к усечению конечности на уровне голени являются техническими, то есть связаны с объективной невозможностью его выполнения. Эти же условия служат показанием для ампутации на уровне бедра:
- распространение зоны некроза или гнойного воспаления на ткани голени, что не позволяет сформировать культю;
- распространенное поражение бедренной артерии, делающее невозможным сосудистую операцию на ней;
- стеноз подвздошных артерий при условии тяжелой сопутствующей патологии или отчетливо видимой бесперспективности реабилитации.
Единственное противопоказание к выполнению всех видов такого вмешательства – агональное (предсмертное) состояние пациента.
Методика проведения
Ампутация конечности производится по обычным хирургическим стандартам под наркозом. Особенностью этого вида операций является баланс между удалением мышечных и кожных тканей. Часто бывает так, что факторы, необходимые для хорошего заживления раны, противоречат условиям, нужным для формирования полноценной функциональной культи.
Подобную операцию стоит доверить только опытному хирургу. При ишемии конечности обычно применяется лоскутный способ, когда из тканей (кожи, фасций, мышц, сухожилий, костей) формируется 1 или 2 лоскута с хорошим кровоснабжением, из которых врач и формирует культю.
Этапы проведения:
- рассечение кожи и мышц;
- выделение и рассечение нервов и сосудов;
- пересечение кости и надкостницы;
- формирование культи.
Основные принципы, которые необходимо соблюдать во время операции:
- бережно обращаться с тканями;
- сначала разметить кожные лоскуты большего размера, а уже затем вырезать их;
- избегать натяжения кожи на культе;
- края кости закруглить;
- лоскуты должны выкраиваться так, чтобы избежать избыточности тканей на культе.
Возможные осложнения
После операции могут возникнуть следующие осложнения:
- Замедленное заживление раны
Медленное восстановление или появление новых раневых поверхностей, что особенно характерно для больных с атеросклерозом, а также при избыточном натяжении тканей в области культи. Небольшие повреждения иссекаются в виде клина. При поражении костей и крупных участков мышц может понадобиться реампутация на более высоком уровне и новое формирование культи без натяжения лоскутов. В дальнейшем появление кожных повреждений бывает связано с несоблюдением чистоты протеза. Его вкладыш всегда должен быть чистым, хорошо прополосканным от остатков мыла и сухим.
- Фолликулит
Чтобы избежать воспаления волосяных фолликулов на культе, не нужно сбривать на ней растущие волоски. При развитии гнойничков назначаются мази с антибиотиками.
- Отек культи
Он может возникнуть сразу после операции, и для его профилактики хирурги используют особые приемы. Хронический отек конечности обычно связан со слишком тесным протезом.
- Контрактура суставов
После усечения необходимо ежедневно выполнять упражнения на растяжку мышц и профилактику суставной неподвижности. Пациентам не рекомендуется долго сидеть в одном положении, в том числе на инвалидной коляске.
- Фантомная боль
Ощущение боли или жжения в утраченной части конечности формируется практически у всех пациентов, но со временем ослабевает. Оно связано с перестройкой тканей и нервов в области культи. При выраженных фантомных болях используются медикаменты, физиотерапия, а при их неэффективности – операция по удалению неправильно сформировавшихся нервных окончаний.
Восстановительный период

В раннем послеоперационном периоде необходима регулярная смена повязок, обезболивание, врачебное наблюдение за состоянием раны. В первые дни после вмешательства начинают лечебную физкультуру, направленную на растяжение тканей. Постепенное привыкание к протезу может при хорошем заживлении начинаться уже через 2 недели.
Полное заживление происходит в течение 2 месяцев. Однако физическая и эмоциональная адаптация к потере конечности занимает гораздо больше времени. Долгосрочная реабилитация включает:
- упражнения для повышения мышечной силы и улучшения координации движений;
- обучение больного навыкам самообслуживания, патронаж на дому;
- подбор протезов и других приспособлений;
- эмоциональная поддержка, психологическое консультирование.
По всем этим вопросам необходимо обращаться к хирургу по месту жительства.
Результаты ампутации при критической ишемии конечностей
Для некоторых читателей может стать неожиданностью тот факт, что ампутация нередко является лучшей альтернативой для больного по сравнению с длительным уходом за трофическими язвами и постоянной болью. Кроме того, по сравнению с шунтированием сосудов она имеет более низкий риск осложнений. Поэтому она больше подходит для больных с сопутствующими заболеваниями сердца, почек и других органов.
Благодаря современным методам реабилитации при хорошей мотивации пациента после ампутации конечности ему можно обеспечить удовлетворительное качество жизни. Однако только 5% больных с ампутированной конечностью добиваются полной независимости от инвалидной коляски, и лишь 25% могут жить без постороннего ухода.
При ампутации голени без гнойных осложнений заживает, по разным данным, от 30 до 90% культей. Необходимость в повторной операции достигает 30%, причем у трети из таких больных ногу приходится отнимать уже выше колена.
Около 70% пациентов с конечностью, ампутированной ниже колена, и около 40% больных, у которых ампутация была проведена на уровне выше колена, могут передвигаться с протезом. В первом случае пациент тратит на 25-40% энергии больше, чем при обычной ходьбе. Если протез заменяет конечность выше колена, то энергетические потребности (а, следовательно, и трудности при передвижении) увеличиваются на 60-100%.
При двусторонней ампутации ниже колена до 25% больных могут пользоваться протезами. При удалении обеих конечностей на уровне бедра передвижение в инвалидной коляске становится практически единственной альтернативой. Со временем многие больные отказываются от протезов из-за трудностей при их использовании.
Несмотря на техническую сложность, большое количество послеоперационных осложнений, инвалидизацию, в тяжелых случаях ишемии конечностей их ампутация становится единственным способом сохранить больному жизнь.
К какому врачу обратиться
Подобную операцию обычно выполняют в отделении общей хирургии. Дополнительно обязательно назначается консультация сосудистого хирурга и кардиолога, а при наличии сахарного диабета – эндокринолога.