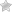Содержание
Согласно Международной классификации, Hallux valgus переводится как «наружное искривление большого пальца». Кодируется M20.1, если патология приобретена в течение жизни. Редко обнаруживается у новорожденных. Течение заболевания Hallux valgus, степени деформации, возраст пациента влияют на выбор лечебных методов.
Статистика предоставляет информацию о распространенности болезни с широкими колебаниями (7–71%). Ортопеды объясняют это разными методами обследования пациентов. Общее мнение: чаще наблюдается двухсторонняя деформация (на правой и левой ноге) у женщин после 35 лет, среди городского населения.
Что такое Hallux valgus?
Медицинский термин указывает на отклонение первого пальца к наружной стороне стопы. Но распространение деформации касается всего переднего отдела, мышц, связок, плюсневых костей.
Среди основных причин:
- лишний вес;
- ношение обуви на высоком каблуке;
- перенесенные травмы;
- длительная ходьба или стоячее положение, физическая нагрузка;
- наследственная предрасположенность.
Обычно сочетаются несколько причин.
Механизм поражения заключается в начальном уплощении продольного и поперечного свода стопы (продольно-поперечном плоскостопии). Нарушения отражаются на мелких суставах. Сначала процесс рассматривается как компенсаторный, затем происходят анатомические изменения.
Кнаружи поворачивается I плюсневая кость. Мышца, удерживающая большой палец в правильном положении, ослабевает и дает преимущество противоположному действию отводящей мышечной группы. При этом основание пальца не направляется за плюсневой костью.
Вторая фаза вызывает смещение к наружней стороне от своей продольной оси. Этому способствует каждый перекат стопы при ходьбе, узкий носок обуви. Мышцы-разгибатели и сгибатели укорачиваются. Возможен вывих (подвывих) пальца.
Изменения отражаются на других составляющих костного соединения:
- сумка первого плюснефалангового сустава тянется с внутренней стороны, сморщивается снаружи;
- апоневроз передней части подошвы растягивается до дряблого состояния;
- сухожилия мышц вместе с пальцем и суставной сумкой, апоневрозом, сесамовидными косточками смещаются в боковую сторону, частично к подошве;
- костная ткань и хрящ головки плюсневой кости подвергаются дистрофическим изменениям с развитием деформирующего остеоартроза.
Клиническая картина заболевания
Особенности болезни наиболее ярко выражены у женщин. Халюс вальгус поражает их в 10 раз чаще. Встречается у 3% девушек, а среди пожилых женщин — в 20% случаев. Причина не только в ношении обуви на высоком каблуке, но и в менее выносливом связочном аппарате нижних конечностей.
Заболевание развивается постепенно. Ранние признаки в виде небольшой шишки на большом пальце и усталости в ногах воспринимаются как нежелательный косметический дефект. Вскоре появляются проблемы с выбором обуви.
Если пациентка не отказывается от каблука, то нарастающая деформация вызывает:
- боли при ходьбе;
- отек ступни;
- судороги в икроножных мышцах по ночам;
- кожа стопы принимает синюшный оттенок.
Внешние симптомы плосковальгусной стопы:
- конечная фаланга большого пальца отклоняется в сторону мизинца, в запущенной стадии наслаивается на второй и третий пальцы;
- у основания определяется костное уплотнение в форме шишечки области первого пальца стопы;
- покраснение и опухоль тканей в зоне искривления;
- мозоли в наиболее трущихся местах;
- натоптыши на подошве, пятке, внутренней поверхности первого пальца.
Сформированная плоская стопа с вальгусным отклонением большого пальца теряет функцию амортизатора нагрузки при ходьбе. Процесс деформации ускорен у пациентов с излишней массой тела, лиц, занимающихся спортом. Патологическая деформация принимает стойкий характер.
Угол бокового отклонения приблизительно определяет ортопед после обведения контуров стопы на листе бумаги. Проводятся две касательные линии: вдоль внутреннего контура стопы и большого пальца.
Получить полную характеристику процесса вальгусной деформации большого пальца стопы по степени искривления помогает рентгеновское обследование пациента.
Обычно делают снимки обеих стоп для сравнения стадий поражения. В рентгенодиагностике принято учитывать положение конечности. Кассеты с рентгеновской пленкой закладывают со стороны подошвы и вертикально («в профиль»). Установка дает возможность выявить степень плоскостопия по уровню свода над горизонтальной поверхностью.
Прямая и подошвенная проекции повторяются в положении больного лежа и вертикальном. Рассматривается разница степени отклонения костей без нагрузки и с ней. Признак выявляет функциональную недостаточность на ранней стадии Hallux valgus (при 1 степени).
Нормальным (физиологическим) вальгусом считается угол, равный не более 5°. Отклонения свыше показателя считаются патологическими. Плосковальгусная деформация стоп 1, 2 и 3 степени отличается величиной искривления.
При I степени имеются умеренные признаки поперечного плоскостопия.
II — отличается выраженным поперечным плоскостопием, возможно образование «молоткообразных» пальцев.
В III — большой палец лежит над вторым пальцем или под ним, вывернут вовнутрь, плоскостопие выражено резко, пальцы имеют молоткообразную форму.
Во II–III стадии на снимках выявляются признаки артроза:
- сужение суставной щели;
- разрастания (остеосклероз) по краям в подхрящевой зоне;
- на суставных поверхностях костей появляются очаги кистозной перестройки, локальные участки остеопороза.
Возможен подвывих большого пальца.
Типы деформации
Здоровая стопа человека выполняет амортизирующую функцию с помощью двух сводов:
- поперечного — располагается у основания пальцев;
- продольного — по внутреннему краю.
Они состоят из костей и мышечно-связочного аппарата. Поражение вызывает деформацию стопы. Ортопеды рассматривают патологию как устойчивое искривление нормальной формы, длины костей, укорочение, растяжение или сокращение связок.
Классификация выделяет следующие основные разновидности стопы:
- Конская — вызвана стойким сгибанием в подошвенную сторону. Активные движения носка «на себя» ограничиваются углом в 90° и менее. В случае тяжелого заболевания стопу больного невозможно согнуть даже пассивным путем.
- Пяточная — образована устойчивым тыльным сгибанием, под влиянием деформирования в запущенных случаях тыл стопы соприкасается с голенью.
- Жесткая (полая, супинированная) — характеризуется ростом кривизны продольного свода. В крайней степени человек при ходьбе опирается исключительно на головки плюсневых костей и пятку, а середина стопы не соприкасается с поверхностью.
- Мягкая (плоская, пронированная) — отличается чрезмерным уплощением свода. В случае продольного плоскостопия стопа опирается всей подошвой. При поперечном — расширяются передние отделы, промежутки между головками плюсневых костей.
- Косолапость — составляет до 2% всех врожденных аномалий, чаще встречается у мальчиков. Бывает приобретенной в результате травм, паралича. Механизм деформации вызван укорочением размера стопы, разворотом подошвы вовнутрь с подвывихом голеностопного сустава. Во время ходьбы вся тяжесть ложится на внешнюю сторону. Наружная косолапость в сочетании с плоскостопием включает уплощение продольного свода и разворот вовнутрь (супинацию). Стопа приобретает вальгусное положение. Выступающая вовнутрь таранная кость создает симптом «двойной лодыжки».
На практике врачи наблюдают смешанные формы, сочетающие разные деформации стопы. На вид и степень патологии влияют изменения вышележащих частей ноги, в особенности — голеностопного и коленного суставов.
Симптомы искривления следует отличать от серьезного дегенеративно-дистрофического поражения коленных суставов (гонартроза). Патология бывает правосторонней, левосторонней или поражает оба сустава. Причины: травмы, метаболические нарушения, возрастные дистрофические процессы в костной и хрящевой ткани.
Боли в коленях сильнее по утрам (стартовые). Скопление шлаковых веществ от распадающейся хрящевой ткани вызывает выраженное воспаление в синовиальной сумке. На поверхности костей появляются наросты (шипы). Они еще более травмируют суставную оболочку и поддерживают воспаление.
Кроме деформации, в ортопедии различают 2 вида искривлений (вальгусное и варусное). Они отличаются по форме, вызываются разными причинами. В тяжелых случаях при отсутствии лечебных мер становятся разновидностями деформации стопы.
Вальгус (Х-образное искривление)
Вальгусная деформация образуется при повороте стопы кнаружи. При этом колени поставлены близко, а голени пациента расходятся в стороны. Можно свести пятки. Носки направлены всегда врозь. Этот вид еще называют «Х-образным». Вес тела при ходьбе нагружает внутреннюю зону свода стопы. В дальнейшем развивается плоскостопие.
Варус (О-образное искривление)
Варусная деформация формируется при повороте стопы вовнутрь. Искривление касается свода и оси стопы. Колени не соединяются, между голеней образуется круг. Это дало название типу искривления. Нарушаются функции передней части ступни. Опорой служит наружная часть стопы. Передние отделы сближаются, а пятки расходятся.
Стадии развития патологии
Деформация стопы при отсутствии лечения постепенно прогрессирует. Патологический процесс распространяется с большого пальца на костно-мышечный аппарат свода стопы. В связи с потерей компенсаторных свойств, развивается дистрофия хрящевой ткани, разрушение трущихся костных поверхностей.
В таблице показано соотношение рентгенографических и клинических признаков деформации.
| Степени | Межплюсневый угол в градусах | Угол отклонения оси большого пальца в градусах |
Симптоматика |
| I | Меньше 12 | Не более 29 | Повышена утомляемость ног, шишка мало выражена. |
| II | 12–18 | 30–39 | Боли постоянные, мозоли, воспаление сустава (бурсит). |
| III | Выше 18 | Свыше 40 | Выраженный болевой синдром, невозможность передвигаться, хронический бурсит, изменена форма стопы, отечность. |
Стадии патологии выражаются рентгенологическими и клиническими изменениями.
Первая
Начальная стадия практически не чувствуется пациентом. Появление небольшой шишки у основания I пальца считается косметическим дефектом. Усталость в ногах объясняют варикозным расширением вен.
Вторая
Беспокоят боли в передней части стопы при ходьбе. Тяжело переносится обувь на каблуке с зауженными носами. На первом пальце, подошве, пятке постоянные болезненные натоптыши. Плюснефаланговый сустав увеличен, воспален, горячий на ощупь, кожа красная.
На стопе и пальцах болезненные мозоли. Возможно нагноение или вытекание крови. Ночью пациенты просыпаются от судорог в мышцах голени.
Третья
Деформация стопы выражена. Невозможно подобрать обувь. Походка замедленна из-за болей и приспособления. Тяжело стоять вертикально. Сустав I пальца значительно увеличен, болит за счет хронического бурсита. На пальцах и подошве не проходят мозоли и натоптыши. Стопа отечна, синюшна. Судороги повторяются в дневное время, очень болезненны.
Некоторые авторы выделяют четвертую крайне тяжелую стадию, при которой деформированная стопа не дает возможности передвигаться без костылей. Изменяются другие плюснефаланговые сочленения. В них появляются подвывихи и вывихи пальцевых фаланг. Лечение возможно только хирургическое. Человек становится инвалидом.
Эффективность лечения на разных стадиях
Самый успешный результат достигают, если начинать лечить пациента на первой стадии болезни. Обязательные условия терапии:
- отказ от тесной узкой обуви на высоком каблуке;
- освобождение от лишнего веса;
- нормализация физической нагрузки.
На этом этапе эффективны:
- массаж;
- ЛФК;
- ежедневные ножные ванночки с морской солью или отваром трав;
- ношение специальных межпальцевых прокладок для поддержки правильного положения большого пальца, ортопедических стелек с целью коррекции свода стопы.
Из народных рекомендаций подойдут средства, применяемые для терапии воспаления суставов и обезболивания:
- компрессы на ночь со скипидаром на листе лопуха, из шерстяной намыленной ткани, тертого сырого картофеля;
- прикладывание к шишке прополиса;
- смазывание йодом;
- ванночки с отваром шалфея, ромашки.
Во второй стадии врач порекомендует носить ортопедическую обувь, пальцевые корректоры. В качестве обезболивающего и противовоспалительного лечения назначаются:
- препараты Кеналог, Дипроспан, Гидрокортизон;
- при нагноительных процессах — антибактериальные средства;
- физиотерапевтические методы — озокеритовые и парафиновые аппликации, грязелечение, магнитотерапию, фонофорез.
Имеется категория пациентов, которые надеются, что с помощью процедур они избавятся от растущих косточек. Это ошибочное мнение. Все перечисленные методы не помогут избавиться от косточки.
При отсутствии эффекта от консервативного лечения пациентам во второй и третьей стадии болезни предлагается операция. Изменение деформации хирургическим путем — единственный результативный способ.
От операции требуется исправить положение большого пальца, вернуть на место I плюсневую кость. При этом не повредить головку плюсневой кости (основную точку опоры), не укоротить ее и снять чрезмерное натяжение отводящих мышц.
К классическим реконструктивным вмешательствам относятся операции по:
- резецированию (удалению) разросшегося основания большого пальца;
- иссечению костно-хрящевых наростов на внутреннем крае головки I плюсневой кости, из капсулы сустава создают лоскут для прикрытия головки;
- поперечному рассечению основания I плюсневой кости с внедрением клина из удаленной части фаланги.
При выраженной деформации используют остеосинтез металлическим гвоздем для фиксации костей.
В послеоперационном периоде ногу фиксируют гипсовым сапожком на 2 недели. С пятого дня необходимо начинать тренировку сустава. Для этого вырезают окно в гипсе.
С пятнадцатого дня сапожок укорачивают и создают съемный башмак, который пациент носит еще 2 недели. Затем переходят на тугое бинтование переднего отдела стопы, ортопедические ботинки. Их следует носить в течение года. Потом после осмотра врача можно перейти на стельки в обычной обуви без каблуков.
Утяжеление степени нарушений при Hallux valgus требует значительных усилий и сочетания хирургических и консервативных подходов в лечении. От пациента ожидается терпение и упорное выполнение рекомендаций врача.